Mostrando artículos por etiqueta: niños
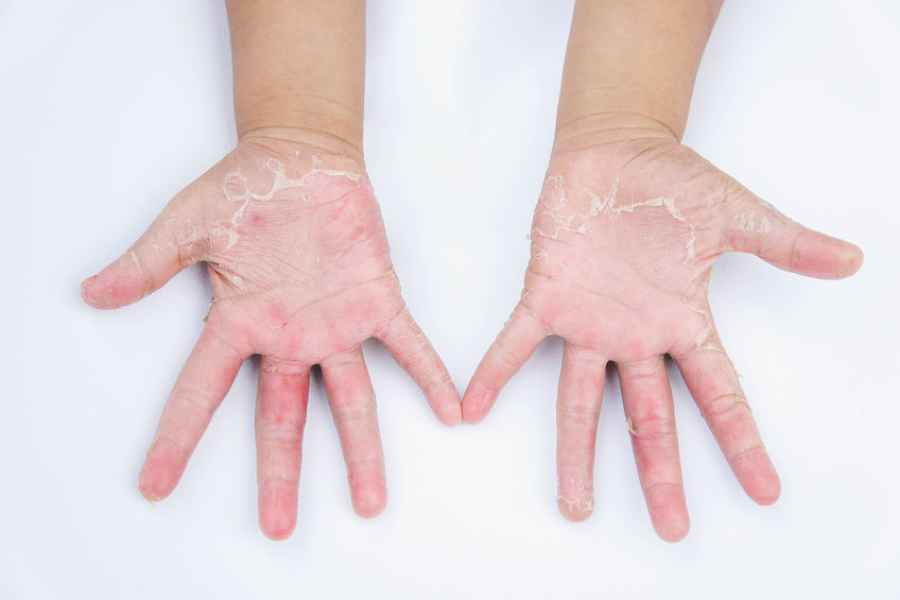
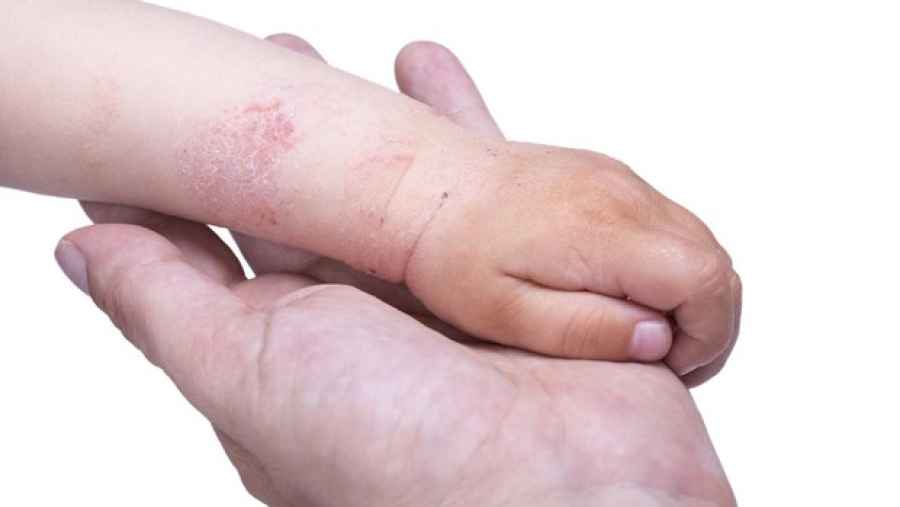
Impacto de la dermatitis atópica en niños
Niños y niñas de todo el país están retomando su rutina escolar, comenzando un nuevo ciclo para seguir formándose. En el aula, a algunos les cuesta concentrarse más que a otros, pero los docentes suelen saber cómo identificar cuadros de niños con déficits de atención que deban ser evaluados por profesionales de la salud para descartar la existencia de algún trastorno específico. A los alumnos que tienen dermatitis atópica, la picazón intensa les impide dormir de noche y los desconcentra durante el día, lo que en ocasiones les impide seguir la clase como el resto. Esta es una enfermedad inflamatoria de la piel que no es contagiosa, pero pica mucho, lastima e infecta la piel.
Es particularmente relevante hablar de este tema porque es una enfermedad sumamente frecuente en la infancia: el relevamiento internacional EPI-CARE, del que participó Argentina, reveló recientemente que, en nuestro país, tiene dermatitis atópica alrededor del 9.7% de los niños, pero, entre ellos, del 27.9% presenta las variantes moderada y severa. Aunque es predominantemente pediátrica y de la adolescencia, un porcentaje continúa con brotes en la adultez o estos aparecen recién en esa etapa.
“Es una enfermedad que los dermatólogos pediatras vemos a diario en el consultorio. En sus variantes moderada y severa, y cuando no se ha logrado un adecuado control, es completamente esperable que les cueste estar tranquilos y atentos en clase, ya que suele suceder que no paran de rascarse hasta lastimarse e infectarse la piel. Les cuesta pensar en otra cosa que no sea la picazón en brazos, piernas, espalda, prácticamente en todo el cuerpo”, explicó la Dra. Margarita Larralde, médica dermatóloga, Jefa del Servicio de Dermatología del Hospital Alemán y consultora del Grupo de Trabajo de Dermatitis Atópica de la Sociedad Argentina de Dermatología.
La picazón es el síntoma que más incomoda a los pacientes. Claramente, eso impacta en todos los órdenes de la vida, tanto en el rendimiento escolar, como en la vida social, en el manejo de las emociones y en la salud mental.
En la escuela, hay potenciales desencadenantes de brotes que es necesario mencionar, sobre todo para que los compañeritos, sus padres, los docentes y las autoridades estén al tanto: por ejemplo, las temperaturas extremas pueden desencadenar cuadros de dermatitis atópica. Ahora estamos en meses de calor, pero en invierno también el calefaccionamiento de los ambientes puede generar brotes.
“El calor, por su parte, también juega en contra y tiene que ver con las telas del guardapolvo o uniforme. A veces se les exige a los niños con dermatitis atópica usar determinadas prendas para hacer gimnasia, desconoci endo que algunas telas, al roce con el sudor, irritan la piel y favorecen los brotes”, aclaró la Dra. Fernanda Macario, dermatóloga y pediatra, miembro del servicio de Dermatología del Hospital de Niños Víctor J. Vilela de Rosario.
Comprender el alcance de la dermatitis atópica
Otro punto a tener en cuenta es la repercusión que genera entre los compañeros de aula. Es importante informar en el ambiente escolar que la dermatitis atópica no es contagiosa; por el contrario, quien la padece necesita de nuestro acompañamiento y empatía para poder sobrellevarla de la mejor manera posible, sin generar distancias con quienes lo rodean. Con la correcta explicación de su patología se puede lograr que esos aspectos no sean causa de bullying.
El tratamiento de la dermatitis atópica no solo se basa en emolientes o cremas humectantes. Para los casos en que no se logra un buen control con esas herramientas, existen tratamientos sistémicos, como los biológicos, que son lo más innovador en la actualidad, y que permiten obtener mejores resultados sostenidos a largo plazo y con mejor perfil de seguridad.
“Para todos aquellos que no estén logrando un adecuado manejo de su dermatitis atópica, el consejo es que vuelvan a su dermatólogo o alergista de confianza; el abanico de posibilidades hoy es mucho más amplio que hace 5 años. Juntos, seguramente encuentren el mejor camino posible para controlar la enfermedad y vivir mejor”, completó la Dra. María Elsa Giovo, ex Jefa de la División de Dermatología del Hospital de Niños de Córdoba y docente de la Universidad Católica de Córdoba.
Aprueban el uso en niños de un tratamiento innovador para la dermatitis
La dermatitis atópica (DA) es una enfermedad inflamatoria crónica y recurrente de la piel caracterizada por enrojecimiento, descamación y picazón intensa. Se manifiesta frecuentemente en la niñez y el relevamiento internacional EPI-CARE, del que participó Argentina, reveló recientemente que, en nuestro país, tienen dermatitis atópica alrededor del 9.7% de los niños, pero, entre ellos, del 27.9% presentan las variantes moderada y severa. Sin embargo, a pesar de ser tan frecuente e invalidante en la infancia, no había suficientes opciones terapéuticas y las que había no lograban sostener un buen control en el tiempo.
La Administración Nacional de Medicamentos Alimentos y Tecnología Médica (ANMAT) aprobó el uso del biológico dupilumab para tratar la dermatitis atópica severa a partir de los 6 años (se venía utilizando a partir de 12 años desde 2021 y en adultos desde 2019, con resultados de eficacia y seguridad consistentes).
"Es una enfermedad mayoritariamente pediátrica, sumamente habitual en nuestros consultorios, pero las herramientas modernas que venían desarrollándose, lógicamente se estudiaban y aprobaban primero en adultos y luego en adolescentes, por lo que las conocíamos por su eficacia en esas poblaciones. Hace tiempo esperábamos poder tenerla a disposición para los niños que la necesiten", explicó la Dra. Margarita Larralde, médica dermatóloga, Jefa del Servicio de Dermatología del Hospital Alemán.
El tratamiento de la dermatitis atópica comienza con el cuidado diario de la piel, con humectación constante con cremas y emolientes, evitando la exposición a irritantes como algunas telas, perfumes y cambios en la temperatura del ambiente, entre otros. Luego, se indican corticoides tópicos, fototerapia y, en un escalón siguiente, si son necesarios, se consideran los tratamientos sistémicos, entre los cuales se encuentran los biológicos como el dupilumab[10].
La Dra. Carla Castro, médica dermatóloga, Coordinadora de la Unidad de Dermatitis Atópica del Servicio de Dermatología del Hospital Universitario Austral, explicó que "muchos niños logran un muy buen manejo solamente con cremas y emolientes, con o sin corticoides. Pero, aquellos cuya dermatitis atópica sea más severa necesitarán tratamientos sistémicos y este es el primer biológico diseñado específicamente para esta enfermedad, porque veníamos utilizando otros tratamientos inespecíficos, con eficacia variable o con niveles de toxicidad que no los hacían aptos para algunos niños o para su uso sostenido en el tiempo".
Cuando la piel pica mucho todo el tiempo
"Los padres nos cuentan que escuchan a sus hijos rascarse toda la noche; se lastiman la piel y, a partir de ahí, el roce con cualquier prenda de ropa o con el agua de la ducha puede ser doloroso. ¿Cómo van a concentrarse en la escuela si van varias veces por semana casi sin dormir?; ¿cómo juegan con sus amigos si solo pueden pensar en rascarse, lo que, además, les infecta la piel? Si el niño transpira en el recreo, puede desencadenar un brote; si el aula está demasiado calefaccionada, lo mismo, y así con muchas situaciones cotidianas", puntualizó la Dra. Paula Luna, médica especialista en Dermatología y Dermatología Infantil del Hospital Alemán.
Un capítulo aparte son además las miradas que la piel atópica genera: "todavía tenemos un largo camino por recorrer para erradicar de una buena vez los mitos alrededor de las enfermedades de la piel de origen inflamatorio y autoinmune. No contagian y la persona que la tiene lo que necesita es nuestra empatía, porque tal vez la esté sufriendo demasiado como para agregar a eso que los demás lo señalen o le impongan una distancia", subrayó Dr. Claudio Parisi, Jefe de las secciones Alergia Adultos y Pediátrica del Hospital Italiano de Buenos Aires.
A veces, no solo es la dermatitis atópica, porque el mismo proceso inflamatorio que desencadena esta enfermedad, conocido como 'inflamación de tipo 2', es ocasionado por una sobreactivación del sistema inmunológico que produce descontroladamente una serie de proteínas (entre otras, las interleuquinas 4 y 13) y también interviene en el desarrollo de otras enfermedades que pueden aparecer en forma simultánea, como el asma, la rinitis alérgica y las alergias alimentarias.
El tratamiento biológico
"A veces, existe cierto temor o reticencia de los padres -y médicos no acostumbrados a los nuevos medicamentos- a dar el salto de las cremas a un tratamiento sistémico para sus hijos, aun cuando claramente estas no estén siendo suficiente. Sin embargo, los tratamientos biológicos modernos, presentan un muy buen perfil de seguridad y han demostrado obtener rápidamente beneficios significativos y sostenibles en el tiempo", agregó la Dra. Luna.
En un estudio clínico internacional de fase III, doble ciego, que duró 16 semanas, participaron 367 niños con DA severa: un grupo recibió dosis de dupilumab 300 mg cada 4 semanas + corticoides tópicos, otro recibió el tratamiento cada dos semanas, con una dosis ajustada según peso corporal + corticoides tópicos y el tercero recibió placebo y los mismos corticoides.
A las 16 semanas, significativamente más pacientes que recibían la medicación mejoraron entre 3 y 4 puntos el promedio de picos de picazón y también redujeron notoriamente las lesiones de la piel como así también otras consecuencias de esta enfermedad, como ansiedad, depresión y descanso nocturno. Se vieron beneficios en todos los parámetros que midió el estudio.
"En definitiva, este estudio demostró que los beneficios de indicar esta medicación en niños son consistentes con los que ya conocíamos de su uso en adolescentes y en adultos. Mejoran el doble o el triple determinados indicadores objetivos y subjetivos, impactando positivamente en la vida de todos los días de estos pacientes y sus familias", explicó el Dr. Parisi.
Esta medicación también mejoró aquellas comorbilidades asociadas como el asma y la rinosinusitis. Además, como al controlar la DA se recompone la barrara cutánea, reduce el riesgo de infecciones en la piel y el perfil de seguridad también fue consistente con lo que ya se conocía de la medicación, con eventos adversos de leves a moderados y manejables durante el estudio.
"Los dermatólogos ya contamos con experiencia en el manejo de enfermedades crónicas de la piel con medicamentos biológicos modernos. Hace varios años venimos tratando muy bien la psoriasis en niños, por lo que podemos aplicar toda esa experiencia y conocimiento a la dermatitis atópica. A algunos padres les preocupa empezar a usar medicamentos de este tipo, pero estamos sumamente capacitados para su manejo en los casos específicos en que consideremos que serán el tratamiento de elección", aclaró la Dra. Castro.
"Era importante que pudiéramos empezar a darles respuesta a los niños que presentan las mayores manifestaciones de esta enfermedad. Años atrás prácticamente no teníamos herramientas para hacerlo y valoramos enormemente los avances de la medicina que nos han permitido conocer más sobre el desarrollo de esta enfermedad y, a partir de allí, poder contar hoy con mejores maneras de tratarla", completó la Dra. Larralde.
Biontech anuncia una vacuna para niños de 5 a 11 años
Ya estamos preparando la producción», ha anunciado la cofundadora de BioNTech, Özlem Türeci. Los primeros niños alemanes menores de 12 años podrán vacunarse con la marca de BioNTech mediados de octubre y en breve será distribuida también al resto del mundo.
La empresa tiene el producto listo y está a punto de solicitar la aprobación por parte de las autoridades farmacéuticas europeas. En las próximas semanas presentaremos los resultados de nuestro estudio sobre los niños de cinco a once años de todo el mundo a las autoridades y solicitaremos la aprobación de la vacuna para este grupo de edad, aquí en Europa», ha declarado en una entrevista, «ya nos estamos preparando para la producción. La vacuna es la misma, pero menos dosificada y hay menos llenado.
Los resultados del estudio están ya disponibles «son buenos, todo va según lo planeado», de manera que solo deben ser procesados por las autoridades de aprobación. Para finales de año, además, se espera poder contar con los datos del estudio sobre los niños más pequeños, a partir de seis meses, con lo que todas las franjas de edad podrían terminar cubiertas por la vacuna en 2022.
Disminución de consultas pediátricas en la cuarentena
Pareciera que el COVID ha invisibilizado al resto de las enfermedades pediátricas y eliminado por completo los motivos de consulta. Se observa que en los padres surgen dudas sobre la necesidad de realizar consultas que antes de la pandemia eran absolutamente habituales'. Así lo afirmaron especialistas de la Sociedad Argentina de Pediatría (SAP), alarmados por la disminución de los controles y del cumplimiento de los esquemas gratuitos y obligatorios de vacunación.
Según un relevamiento realizado en el mes de mayo '20 en el Área Metropolitana de Buenos Aires (AMBA) por el Observatorio de la Deuda Social Argentina (ODSA) de la UCA, un 22% de los hogares demoró la vacunación de sus niños por efecto de la cuarentena, correspondiendo mayoritariamente a los estratos medios bajos y bajos. Mientras que el 44% reportó que tuvieron que postergar la visita de control preventiva de salud de al menos uno de los niños/as del hogar, situación que se evidenció en forma más extendida, ya que afectó también a grupos que presentan bajos niveles de déficit en la atención de la salud de los niños/as, como son los sectores medios altos y medios profesionales y no profesionales.
Miedo a concurrir a los centros de salud y vacunatorios, dificultades con el transporte y la circulación y, en gran medida, confusión por mensajes poco claros desde el propio sistema de salud, son algunos de los motivos que permiten explicar esta disminución en las consultas y en la cobertura de vacunación
"Esta ausencia de consultas está provocando atrasos en el cumplimiento del calendario nacional gratuito y obligatorio de vacunación, sobre todo en el primer año de vida, que es el momento donde se concentra la mayor cantidad de vacunas para prevenir enfermedades muy graves como meningitis, neumonías, tétanos, difteria, coqueluche y sarampión", subrayó el Dr. Jorge Cabana, médico pediatra, ex presidente de la SAP.
"También puede generar la incorporación de alimentación complementaria inoportuna en los más pequeños, inadecuado acompañamiento familiar en las etapas madurativas de los niños, falta de adherencia a las medidas de prevención y detección tardía de determinadas patologías o condiciones que pueden diagnosticarse precozmente en controles de rutina", resumió el Dr. Cabana.
Por su parte la Dra. Ángela Nakab, médica especialista en pediatría y adolescencia, también miembro de la SAP, destacó que "la ausencia de controles en los recién nacidos y lactantes atenta contra la consolidación de la lactancia materna exclusiva durante los primeros 6 meses de vida, y complementaria hasta los 2 años".
Una especial preocupación de los especialistas es la demora en consultas que son de urgencia: "observamos una tardanza exagerada y muy peligrosa de consultas ante cuadros con síntomas claros; estamos viendo internaciones por complicaciones que podrían haberse evitado con una consulta más precoz, como neumonías con derrame pleural y apendicitis con peritonitis, entre otras", insistió la Dra. Nakab.
Otro foco de alarma está puesto en los chicos y adolescentes que presentan enfermedades crónicas como diabetes, enfermedad renal, cardiopatías, enfermedades respiratorias crónicas, las de origen endocrinológico, inmunodeficiencias, las relacionadas con la salud mental, la enfermedad inflamatoria intestinal, enfermedades neurológicas, hipotiroidismo, tuberculosis y también reumatológicas como la artritis reumatoidea o el lupus, entre muchas otras.
"Todas éstas son patologías que necesitan de un control periódico y en las cuales la falta de consulta médica puede traer aparejadas importantes complicaciones, tanto para el niño como para su familia, requiriendo una red de sostén y acompañamiento permanentes", sostuvo la Dra. Nakab.
"En general el niño, niña o adolescente con enfermedad crónica o con capacidades diferentes depende de un seguimiento específico, que es mejor realizado por el profesional que conoce su historia junto a un equipo interdisciplinario. Los cambios de profesional o las ausencias son peor toleradas y pueden atentar contra el éxito del seguimiento", completó el Dr. Cabana.
Desde la SAP, enfatizan que están generadas las condiciones para una 'consulta pediátrica segura', tanto las de control como las de urgencia, y tanto para el paciente y su acompañante como para el personal administrativo, de limpieza, el médico tratante y los demás profesionales de salud que intervienen.
Esto se cumple mediante protocolos muy estrictos que promueven el alejamiento temporal de los turnos, distanciamiento en salas de espera, equipos de protección personal, higiene y disponibilidad de alcohol en gel y lavado frecuente de manos, entre otros. Existe además una separación edilicia muy clara dentro de las instituciones, que mantiene apartada el área para los pacientes sospechosos (por ejemplo, febriles) de los consultorios para niños sanos y los vacunatorios.
Con respecto a las teleconsultas, es importante tener en cuenta que si bien son muy útiles y resuelven un número considerable de situaciones, no reemplazan a la consulta presencial, en la que se puede realizar un examen clínico y una observación más profunda, sobre todo en el primer año de vida del niño o frente a síntomas que evidencien cuadros importantes. 'Debe evitarse el abuso de la teleconsulta, ya que no propicia el mejor escenario para hacer un diagnóstico certero y genera un distanciamiento en el interacción médico-paciente' pregonan desde la SAP.
Otra de las preocupaciones de los pediatras con relación a la pandemia es que se ha generado toda una situación que contribuye a que no estén respetándose los derechos de los niños y que, como en toda contingencia de crisis, la pandemia COVID-19 ha puesto más en evidencia y agravado muchas inequidades y desigualdades en ese sentido.
"Aun cuando no discutimos las medidas tomadas por la pandemia, la realidad es que nadie se ha preocupado por escuchar a los niños. Siendo los menos vulnerables al virus, son los que mayor limitación de derechos están teniendo", afirmó el Dr. Cabana.
"Los niños han recibido instrucciones que han modificado todas sus rutinas, viviendo en forma simultánea la ansiedad e inseguridad de los adultos. Según su edad, maduración y contexto social esto los expone y los hace muy frágiles", insistió.
Muchos de los elementos que hacen a la esencia de la niñez han sido drásticamente alterados: la interacción social con sus pares, el acercamiento con los afectos y el disfrute del tiempo de ocio en las actividades recreativas y deportivas. Por lo tanto, desde la SAP exhortaron a estar conectados con los niños, hacer seguimiento, identificar signos de alarma y saber que el equipo de salud está para acompañar y actuar en todo lo que sea necesario.
'La educación –cuando las condiciones sociales permiten mantenerla– es una educación centrada en deberes o tareas, lo que no constituye el verdadero aprendizaje. Una consecuencia de la falta de escolaridad y del aislamiento social es la mayor exposición a la violencia intrafamiliar, a depredadores sexuales en las redes sociales, a la mala alimentación, al sedentarismo y al abuso de pantallas, entre otras situaciones', refieren.
"Frente a este panorama, las voces de los niños no han sido ni son escuchadas, no se ha indagado acerca de sus sentimientos, miedos y ansiedades. Podemos decir que la ausencia de las voces de los niños también es una consecuencia de la pandemia. Mención especial merecen los niños de padres pertenecientes al personal de salud, que sufren miedo y angustia específica ante la posibilidad de contagio. Además, los niños han sido señalados como posibles difusores de la pandemia, con el temor de poder ser vectores de la infección de sus mayores, lo que aumenta su estrés y vulnerabilidad", concluyó el Dr. Cabana.
Desde la SAP consideran que tanto las Instituciones como los consultorios pediátricos individuales están en condiciones de ofrecer una consulta con todas las normas de seguridad, distanciamiento social, higiene y protección personal, a fin de acompañar a las familias en el cuidado de todos los aspectos de su salud. Por eso recomiendan:
· Mantener las consultas y controles necesarios, solicitando turnos programados.
· Especialmente en el primer año de vida, realizar todos los controles de salud y así poder anticiparse a cualquier dificultad que pudiera surgir.
· Respetar estrictamente los horarios estipulados y las normas de higiene y distanciamiento del centro de salud.
· Pautar la manera de acceder a los vacunatorios y así cumplir con los cronogramas establecidos por el Calendario Nacional.
· Promover la lactancia materna exclusiva hasta los 6 meses de edad
• Cuando sea posible, hacer un uso adecuado de alternativas no presenciales de consulta (WhatsApp y/o Telemedicina) en las situaciones que puedan resolverse por este medio.
• Consultar cuando sientan que la situación en el hogar está siendo muy difícil en el aspecto emocional o de contención.
· Acompañar y escuchar qué nos están diciendo los niños y adolescentes en este momento, qué está pasándoles, qué es lo que quieren hacer, qué piensan, cómo se sienten y cuáles son sus temores.
Lactantes y niños pequeños, los más vulnerables ante golpes de calor
En días de altas temperaturas, el exceso de exposición al sol en las horas de mayor radiación (entre las 10 y las 16hs) sumado a la falta de reposición de líquidos y al uso de ropa inadecuada , producen aumento de la temperatura corporal y deshidratación, sobre todo en los niños menores de 1 año, quienes constituyen una de las poblaciones más susceptibles, ya que no tienen desarrollado plenamente el mecanismo de regulación de la temperatura corporal, presentan una mayor sudoración y no manifiestan su sensación de sed.
Desde la Sociedad Argentina de Pediatría, recomiendan estar atentos a síntomas como cefaleas, mareos, irritabilidad, decaimiento, debilidad muscular, sequedad de mucosas (labios, boca, lengua) acompañadas de aumento de la temperatura corporal y enrojecimiento facial y corporal. También a síntomas gastrointestinales como inapetencia, sed intensa, náuseas, vómitos y tendencia al sueño.
Algunas de las recomendaciones de los especialistas para proteger a los más pequeños son hidratarlos y refrescarlos permanentemente, evitar la exposición al sol, usar ropas livianas holgadas y de colores claros, y sombreros de ala ancha.
En los mayores de 6 meses, usar protectores solares con factor 30 o superior (de amplio espectro, contra los rayos UVA y UVB) y colocarlos 30 minutos previos a la exposición, esparcirlos en toda la superficie corporal y reiterar cada 2 horas y después de los baños.
En opinión de la Dra. Noemí D’Artagnan, médica pediatra y Secretaria del Comité de Pediatría Ambulatoria de la Sociedad Argentina de Pediatría (SAP), “es indispensable la reposición adecuada de líquidos: en los lactantes menores de 6 meses con lactancia materna exclusiva, aumentar la frecuencia de amamantamiento y en los más grandes hidratarlos con agua segura y fresca (potable o hervida fría) y jugos frutales naturales. Ante altas temperaturas, debe incrementarse el aporte de líquidos entre un 20 y un 50 por ciento por encima de lo habitual para reponer las pérdidas por sudoración”.
Ante la aparición de alguno de los síntomas de insolación o golpe de calor, la Dra. Vanina Stier, pediatra y Pro-Secretaria del Comité de Pediatría Ambulatoria de la SAP, aconsejó favorecer la reposición adecuada de líquidos, poner a los pequeños en lugares frescos y ventilados, sacar ropas y refrescar con abundante agua la cabeza, el cuello y toda la superficie corporal y, sobre todo en los más pequeños, concurrir al centro asistencial más cercano para su evaluación.
Pero ambas especialistas alertaron también que, epidemiológicamente, en época estival son habituales los síndromes diarreicos con circulación viral, predominantemente en lactantes y niños pequeños, y diarreas bacterianas estivales más frecuentes en niños mayores por los hábitos de alimentación. Otros factores que favorecen la presentación de diarreas son agua y alimentos contaminados, inadecuado manejo de pañales o viajes a lugares endémicos.
Estas diarreas pueden contribuir a generar cuadros de deshidratación y se expresan con síntomas como intolerancia a los líquidos, vómitos, fiebre y mayores pérdidas por deposiciones frecuentes. También sequedad de mucosas, disminución de las micciones (pañales secos), decaimiento, irritabilidad y somnolencia.
“Las principales medidas de prevención para evitar las diarreas estivales son mantener la lactancia materna en niños pequeños que la reciben y medidas de higiene alimentaria como lavado frecuente de manos, consumir agua potable segura o hervida, asegurarse de que se mantenga la cadena de frío en aquellos alimentos que lo requieran, cocinar bien las carnes, lavar adecuadamente frutas y verduras y consumirlas preferentemente sin cáscara. También usar utensilios de cocina solo para carnes y evitar compartirlos con otros alimentos”, consignó la Dra. D’artagnan.
“Una vez producidas, en primer lugar es necesario evaluar el estado de hidratación del paciente, que -dependiendo de la edad- puede implicar mayor riesgo. Los niños pequeños son más proclives a perder líquidos y electrolitos por su metabolismo y superficie corporal. Se recomienda reponer con líquidos de ser posible probando tolerancia oral, agua –fundamentalmente- o sales de rehidratación oral y sostener la lactancia materna en aquellos niños que se encuentren recibiéndola”, concluyó la Dra. Stier.
Fundada el 20 de octubre de 1911, la Sociedad Argentina de Pediatría (www.sap.org.ar) es una de las instituciones científicas de mayor antigüedad en el país. Congrega a los médicos pediatras y a interesados en el estudio y la atención del ser humano en su período de crecimiento y desarrollo.
Su independencia de intereses sectoriales y coyunturales la ha convertido en una entidad asesora de gobiernos, universidades y distintas organizaciones de la comunidad en el área materno infanto-juvenil.
El destino y el trabajo de la Sociedad Argentina de Pediatría se construyen diariamente con el esfuerzo mancomunado de sus más de 17.000 asociados, a través de 45 Filiales y 4 Delegaciones organizadas en 9 Regiones. Los profesionales que la integran aportan su esfuerzo solidario en pos de los objetivos societarios sólidamente ligados a la causa de la infancia.
El lema de SAP “por un niño sano en un mundo mejor” señala no sólo la mirada integradora de la pediatría, sino su compromiso con una realidad histórico-social que le confía su futuro.
La SAP, a través de su cooperación con otros organismos internacionales (como UNICEF y OPS) y su integración a la Asociación Latinoamericana de Pediatría (ALAPE) y a la Asociación Internacional de Pediatría (IPA), y el Foro de Sociedades de Pediatría del Cono Sur (FOSPECS), participa del movimiento pediátrico mundial.
Niños y diabetes tipo 1
El estudio sobre los determinantes ambientales de la diabetes en los jóvenes (TEDDY) muestra una asociación entre la infección prolongada por enterovirus y el desarrollo de autoinmunidad a las células beta pancreáticas productoras de insulina que preceden a la diabetes tipo 1 (T1D). Investigadores de la Universidad del Sur de Florida y la Facultad de Medicina Baylor hallaron, además, que la infección temprana por adenovirus C parecería conferir protección contra la autoinmunidad. La investigación fue publicada en la revista Nature.
Desde hace tiempo se sospecha que los virus están involucrados en el desarrollo de T1D, una condición autoinmune, aunque la evidencia pasada no ha sido lo suficientemente consistente como para probar una conexión. Los investigadores de la Facultad de Medicina Morsani de la Universidad del Sur de Florida (USF Health), la Facultad de Medicina Baylor y otras instituciones estudiaron muestras disponibles a través del estudio TEDDY, el mayor estudio de cohorte observacional prospectivo de recién nacidos con un mayor riesgo genético para T1D. TEDDY estudia niños pequeños en los Estados Unidos (Colorado, Georgia / Florida y el estado de Washington) y en Europa (Finlandia, Alemania y Suecia).
“Años de investigación han demostrado que la DT1 es compleja y heterogénea, lo que significa que más de una vía puede conducir a su aparición”, señala el autor principal Kendra Vehik, PhD, MPH, epidemiólogo y profesor del Instituto de Informática de la Salud de la USF.
“La DT1 generalmente se diagnostica en niños, adolescentes y adultos jóvenes, pero la autoinmunidad que la precede a menudo comienza muy temprano en la vida”.
“La diabetes tipo 1 ocurre cuando el sistema inmunitario destruye sus propias células beta productoras de insulina en el páncreas. La insulina es una hormona que regula el azúcar en la sangre en el cuerpo. Sin ella, el cuerpo no puede mantener los niveles normales de azúcar en la sangre causando serias complicaciones médicas ”, explica el coautor Richard Lloyd, PhD, profesor de virología molecular y microbiología en el Baylor College of Medicine.
En el estudio actual, Vehik y sus colegas estudiaron el viroma, es decir, todos los virus en el cuerpo. Analizaron miles de muestras de heces recolectadas de cientos de niños seguidos desde el nacimiento en el estudio TEDDY, buscando identificar una conexión entre los virus y el desarrollo de autoinmunidad contra las células beta productoras de insulina. El virus Coxsackie se ha implicado anteriormente en la diabetes tipo 1, pero los resultados actuales proporcionan una forma completamente nueva de hacer la conexión, al identificar virus específicos que se eliminan en las heces. Los investigadores se sorprendieron al descubrir que una infección prolongada de más de 30 días, en lugar de una infección corta, se asociaba con la autoinmunidad.
“Esto es importante porque los enterovirus son un tipo de virus muy común, que a veces causa fiebre, dolor de garganta, erupción cutánea o náuseas. Muchos niños los contraen, pero no todas las personas que contraen el virus contraerán T1D ”, dijo Vehik. “Solo un pequeño subconjunto de niños que contraen enterovirus desarrollará autoinmunidad de células beta. Aquellos cuya infección dura un mes o más estarán en mayor riesgo “.
Las células beta del páncreas expresan una proteína de la superficie celular que les ayuda a comunicarse con las células vecinas. Esta proteína ha sido adoptada por el virus como una molécula receptora para permitir que el virus se una a la superficie celular. Los investigadores descubrieron que los niños que portan una variante genética particular en este receptor de virus tienen un mayor riesgo de desarrollar autoinmunidad de células beta.
“Esta es la primera vez que se ha demostrado que una variante en este receptor de virus está vinculada a un mayor riesgo de autoinmunidad de células beta”, dijo Vehik. En última instancia, este proceso conduce a la aparición de T1D, una enfermedad potencialmente mortal que requiere inyecciones de insulina de por vida para su tratamiento.
Otro descubrimiento fue que la presencia en la vida temprana de adenovirus C, un virus que puede causar infecciones respiratorias, se asoció con un menor riesgo de desarrollar autoinmunidad. Queda por investigar si tener adenovirus C en la vida temprana protegería del desarrollo de la autoinmunidad de las células beta. Los adenovirus usan el mismo receptor de la superficie de la célula beta que el Coxsackie B, que puede ofrecer una pista para explicar esta conexión, aunque se necesita más investigación para comprender completamente los detalles.
Todavía se desconocen otros factores que afectan la autoinmunidad y el desarrollo de T1D, pero el estudio TEDDY está trabajando para identificarlos. Los investigadores buscan obtener información sobre las exposiciones que desencadenan T1D mediante el estudio de muestras que se tomaron antes del desarrollo de la autoinmunidad, comenzando cuando los participantes de TEDDY tenían 3 meses de edad. Tales hallazgos podrían identificar enfoques para potencialmente prevenir o retrasar la enfermedad.
“En conjunto, nuestro estudio proporciona una nueva comprensión de los roles que los diferentes virus pueden desempeñar en el desarrollo de la autoinmunidad de las células beta vinculadas a la DT1, y sugiere nuevas vías de intervención que podrían prevenir la DT1 en algunos niños”, señala el Dr. Lloyd.
Fuente: Universidad del Sur de Florida
Día Latinoamericano de Prevención de las Quemaduras
Se sabe que el 75% de las quemaduras en niños pequeños se deben a líquidos calientes, como bebidas, agua del grifo o vapor, y que son una causa frecuente de internación en niñas y niños. Las quemaduras pueden dejar secuelas importantes e incluso poner en riesgo la vida. En Argentina, todos los días una niña o niño sufre quemaduras moderadas o de gravedad. El 90% de esas quemaduras se producen en el hogar: el lugar donde con las medidas adecuadas pueden reducirse y prevenirse.
Según la Organización Mundial de la Salud (OMS), las quemaduras ocasionan aproximadamente 180.000 muertes al año, en su gran mayoría tienen lugar en los países de ingresos bajos y medianos.
Una quemadura es una lesión a la piel u otro tejido orgánico causada principalmente por el calor o la radiación, la radioactividad, la electricidad, la fricción o el contacto con productos químicos. Las quemaduras son la quinta causa más común de lesiones que pueden ser fatales durante la infancia.
Es importante saber que los niños y niñas más expuestos a quemarse son los menores de dos años y que las quemaduras suceden en los hogares en todas las épocas del año, por deficiencias en el gas o la electricidad y la falta de prevención sobre el acceso de los nenes y nenas a situaciones que los ponen en peligro.
En la Unidad de Quemados Garrahan se reciben pacientes a partir del mes de vida y hasta 16 años cumplidos. Por año, se internan alrededor de 50 pacientes quemados graves, la mayoría por fuego más síndrome inhalatorio. “Son pacientes que han sufrido tanto que se convierten en rescilientes ante el incidente sufrido con gran impacto físico, psíquico, y social”.
“La quemadura grave y crítica es el hipertrauma más grave que puede sufrir un ser humano”, afirmó la médica coordinadora de la UCI Quemados del Garrahan, Mable Villasboas, quien explicó que “en nuestro caso lo vemos en niños y niñas que deben afrontar una rehabilitación muy compleja, aceptar su nuevo aspecto físico y muchas veces también superar la pérdida en el siniestro de una parte o la totalidad de sus seres amados”.
Las quemaduras son lesiones traumáticas que pueden ser intencionales o no. Todas las quemaduras no intencionales son prevenibles y, está comprobado, la mayoría de estos incidentes suceden en el hogar, en presencia de la familia. “Por ello recalcamos siempre la importancia de trabajar en la educación y concientización de esta enfermedad: la quemadura”, sostuvo Villasboas.
Fuente: Consenso Salud
1 cada 14 niños en nuestro país nace con bajo peso
El retardo de crecimiento intrauterino se produce cuando un bebé dentro del útero materno deja de crecer durante la gestación, lo que puede dar origen a un niño con bajo peso de nacimiento (BPN). Las causas de esta situación pueden ser ambientales, insuficiencia placentaria, maternas (edad, paridad, nutrición, enfermedades crónicas, medicaciones, tabaquismo, alcohol), y de origen genéticas o epigenéticas del propio feto. Es una condición que en Argentina afecta al 7,3% de los niños, lo que representa una proporción de 1 cada 14 recién nacidos. De ellos, un 10% no recupera espontáneamente la talla y debe ser controlado por un endocrinólogo pediatra para evaluar la causa del retraso de crecimiento y decidir el tratamiento necesario. Si no hay otras patologías subyacentes, estos niños pueden necesitar tratamiento con hormona de crecimiento para alcanzar una talla adecuada
En el marco de un encuentro científico denominado Jornadas de Actualización en Endocrinología Pediátrica ‘Connect 365’, organizado por el laboratorio Merck, los especialistas recomendaron un diagnóstico y seguimiento temprano para todos los niños nacidos con BPN, no sólo para aquellos que presentan retraso de crecimiento posnatal, sino también para el restante 90% que -aun presentando un crecimiento normal posnatal- podrá en la adultez desarrollar otras patologías como hipertensión, diabetes, alteraciones metabólicas y enfermedades cardiovasculares. Por esto último, es muy importante que estos niños lleven una vida saludable en cuanto a alimentación, actividad física regular, evitando aumentos bruscos de peso y consumo de sustancias tóxicas en la adolescencia (alcohol, tabaquismo).
“El retardo de crecimiento se da en todo el mundo, con prevalencias y etiologías diferentes. Es una condición que, por distintas causas, se presenta en todos los niveles socioeconómicos. Por ejemplo, en madres de bajos niveles socioeconómicos predomina la nutrición inadecuada, anemia o mayor prevalencia de infecciones, mientras que en los niveles medios y altos, por técnicas de reproducción asistida, tabaquismo, exceso de estrés o por otras patologías crónicas”, sostuvo la Dra. Marta Ciaccio, endocrinóloga pediatra y Jefa del Servicio de Endocrinología del Hospital Juan P. Garrahan.
“Un trabajo reciente, de nuestro país, muestra en espejo cómo aumentó la incidencia de BPN luego de la crisis económica de 2001, cuando bajó el Producto Bruto Interno. Luego, cuando se recupera el PBI, vuelve a los niveles habituales. La crisis socioeconómica afecta la nutrición, la calidad de vida y las prestaciones médico-asistenciales de prevención y protección de la salud, que son tan importantes durante el embarazo y lactancia, explicó la Dra. Ciaccio.
En la misma línea, el Lic. Juan Llach, sociólogo y economista de la Universidad Católica Argentina y de la Universidad de Buenos Aires, señaló que “predominan las evidencias de que, junto a los factores genéticos, el nivel socioeconómico es determinante de la altura de las personas, vía la nutrición de los progenitores (especialmente de la madre) y las prácticas de crianza. Sin embargo, todavía no está claro si estos determinantes, o sus resultados socioeconómicos, no pueden compensarse a posteriori con la estimulación, la nutrición y la educación a partir de los jardines de infantes y aún en la educación primaria. Tampoco están claros los roles de los factores genéticos y su interacción con los socioeconómicos”.
Para la Dra. Nora Saraco, doctora en Biología Molecular y Bioquímica del Laboratorio de Endocrinología Molecular del Servicio de Endocrinología del Hospital Garrahan, quien también participó del encuentro, “está descripto -mediante el estudio en placentas- que en algunos casos de retardo de crecimiento intrauterino está modificada la expresión de genes y esto está relacionado con la epigenética”.
La epigenética comprende a las modificaciones en la estructura del ADN que hacen que cambie la expresión fenotípica del genoma sin alterar la secuencia del ADN, en la cual pueden intervenir factores del ambiente, alimentación, clima, estado psicológico, estrés, tóxicos y medicamentos, entre otros.
“Todos estos factores pueden modificar el ADN, por procesos epigenéticos, y eventualmente estar involucrados en el retraso de crecimiento intrauterino. Lo que se está estudiando actualmente es qué mecanismos epigenéticos y qué genes están involucrados”, afirmó la Dra. Saraco.
Según explicó la Dra. Ciaccio, nacer con BPN no es una enfermedad, pero es una condición de la que pueden esperarse problemas a corto y a largo plazo. “Los niños nacidos con BPN tienen una prevalencia mayor de complicaciones a corto plazo, como exceso de glóbulos rojos, hipoglucemia e infecciones neonatales, que pueden requerir internación y cuidados especiales. Entre las consecuencias a largo plazo, puede haber talla baja en la infancia y adultez y en la edad adulta son más frecuentes las alteraciones metabólicas e hipertensión arterial. No es causa-efecto, pero estas condiciones son epidemiológicamente más frecuentes en este grupo de pacientes”, señaló.
“Al momento del nacimiento, no hay subdiagnóstico, sí puede haberlo después, durante el control pediátrico de los niños, en el caso de que el pediatra no conozca el antecedente de BPN, y por lo tanto no pueda considerarlo como posible diagnóstico de la causa de la baja talla del niño. Hay una ventana de tratamiento que es aproximadamente a partir de los 4 años, que es cuando se debe investigar si los niños nacidos con BPN han recuperado un carril de crecimiento dentro de lo normal o persisten bajos. Si persisten bajos es el momento de ser derivados a un endocrinólogo pediatra para realizar el diagnóstico y eventualmente iniciar un tratamiento. La magnitud de respuesta al tratamiento hormonal en líneas generales se traduce en 8 centímetros más de ganancia de talla adulta para las niñas y en los varones, entre 9 y 10 cm; representa la ganancia de talla comparada con la que iban a tener si no eran tratados”, describió la Dra. Ciaccio.
La edad mínima para la indicación de terapia con hormona de crecimiento es de 4 años y los niños se tratan hasta que dejan de crecer. El costo del tratamiento está cubierto al 100% por las obras sociales y el Plan Médico Obligatorio.
El grupo de niños que integran el 90% que recuperó espontáneamente la talla, también debe hacerse controles con sus pediatras, ya que tienen más posibilidades de presentar trastornos metabólicos. “Son una población que hay que controlar, hay que prevenir en materia de Salud Pública todos los efectos a largo plazo del BPN. Además del crecimiento durante la infancia, hay que mantenerlos con peso adecuado, haciendo ejercicio, con una vida sana, alimentación saludable, evitando el alcohol, el cigarrillo, de modo de disminuir la probabilidad de que en el futuro, como adultos, presenten estas patologías que son más prevalentes en esta población”, subrayó la Dra. Ciaccio.
Para la especialista, una manera de prevenir el retardo de crecimiento intrauterino es estar atentos a las causas evitables. Esto se logra mejorando las condiciones de vida de las mujeres, previniendo el embarazo adolescente, ya que esta condición es más frecuente en madres menores de 18 años, evitando la desnutrición en las madres, las enfermedades crónicas, el tabaquismo y el alcohol durante el embarazo. Otra cuestión importante es que las madres tengan un control obstétrico adecuado para detectar la preeclampsia, es decir, la presión arterial elevada, durante los dos o tres primeros meses de gestación.
Para el Dr. Daniel Luna, médico especialista en Medicina Interna y doctor en Ingeniería Informática -también presente durante las Jornadas- a futuro, la incorporación de sistemas inteligentes y tecnologías de la información van a generar una mejora en la calidad y seguridad de la atención médica.
“Las tecnologías en la Medicina como los sistemas de información, las redes sociales, internet, la capacidad actual de las computadoras -que son más veloces y con mucha más capacidad de procesamiento- toda esa conjunción de fuerzas converge junto con la inteligencia artificial y el Big Data, en un nuevo modelo de atención en donde seguramente los sistemas de información van a actuar de una manera mucho más cotidiana con el médico y van a hacer que se trabaje mejor”, consignó el Dr. Luna.
“A su vez, la digitalización de nuestro código genético y lo que se denomina ‘medicina de precisión’ van a proporcionar nuevos horizontes sobre lo que hoy conocemos como diagnóstico y tratamiento de las enfermedades actuales. Las tecnologías de la información aplicadas a la vida diaria del paciente en forma ubicua van a permitir una mejor comprensión de lo que realmente pasa cuando el paciente no está con el equipo de salud, y ese flujo de información, esos canales de información que hoy no están utilizados, van a generar un mayor entendimiento, no sólo de lo que les pasa a los pacientes sino de las enfermedades y su evolución”, concluyó.
Niños, más susceptibles a las sepsis
Científicos del Centro de Investigaciones en Enfermedades Inflamatorias (CRID), con sede en la ciudad paulista de Ribeirão Preto, en Brasil, identificaron un mecanismo inmunológico que hace que los niños sean más susceptibles de morir de sepsis que los adultos. Este estudio fue publicado en la revista Critical Care y, con base en ese descubrimiento, el grupo planea poner a prueba nuevos abordajes terapéuticos.
“Estamos planeando un ensayo clínico con fármacos que ya han sido aprobados para su aplicación en humanos y que es sabido que actúan sobre ese mecanismo inmunológico. El objetivo del mismo es aumentar la sobrevida de los niños con sepsis”, dijo Fernando de Queiroz Cunha, coordinador del CRID, que es uno de los Centros de Investigación, Innovación y Difusión (CEPIDs) que cuentan con el apoyo de la FAPESP.
La sepsis es una inflamación sistémica generalmente desencadenada por una infección bacteriana localizada que se sale de control. En un intento por combatir a los patógenos, el sistema inmunológico termina por perjudicar al propio organismo. Este cuadro incluye alteraciones de la temperatura corporal, de la presión arterial, de la frecuencia cardíaca, de la cantidad de glóbulos blancos en la sangre y de la respiración; y puede permanecer activo aun después de que la amenaza inicial ha sido eliminada. En las formas más graves, los pacientes desarrollan lesiones que comprometen el funcionamiento de órganos vitales.
“En cualquier modelo experimental de sepsis en animales, observamos que todos los parámetros utilizados para medir la severidad del cuadro se encuentran más elevados en los infantes. Se detecta una mayor respuesta inflamatoria sistémica, hay un mayor compromiso de los órganos y la mortalidad es más alta”, comentó Queiroz Cunha, quien también es docente de la Facultad de Medicina de Ribeirão Preto, de la Universidad de São Paulo (FMRP-USP).
En humanos, la comparación de la tasa de mortalidad entre adultos y niños no es tan sencilla, pues, tal como lo explicó el investigador, los individuos de mayor edad suelen tener su organismo debilitado por enfermedades tales como diabetes, cáncer, insuficiencia cardíaca o hipertensión.
“En general, los adultos que mueren como consecuencia de la sepsis ya tienen su salud comprometida”, señaló el investigador a Agência FAPESP.
Para entender por qué los individuos más jóvenes –humanos y murinos– tienden a desarrollar más lesiones en los órganos, el grupo decidió investigar las sustancias que produce el sistema inmunológico durante el cuadro de sepsis. La hipótesis de los investigadores indicaba que las células de defensa de los infantes producirían una mayor cantidad de sustancias oxidantes, tales como radicales libres de oxígeno y de nitrógeno. Sin embargo, lo que se observó fue lo contrario.
“Tardamos un largo tiempo para entender por qué los niños padecen más lesiones en los tejidos si producen menos radicales libres. Hasta que un día resolvimos investigar las NETs [trampas extracelulares de neutrófilos, por sus siglas en inglés]”, comento Queiroz Cunha.
Tal como su propio nombre lo sugiere, las NETs constituyen una estrategia de defensa que emplean fundamentalmente los neutrófilos, una variedad de leucocitos capaces de fagocitar bacterias, hongos y virus y que componen la línea de avanzada del sistema inmunológico.
“Este mecanismo inmunológico se describió hace alrededor de 10 años. En algunas situaciones, por motivos que aún no se comprenden, se produce la activación de una enzima conocida como PAD-4, que aumenta la permeabilidad del núcleo de los neutrófilos. Cuando esto sucede, el material genético contenido en el núcleo pierde condensación y forma redes, que son arrojadas por las células al medio extracelular para atrapar y matar bacterias”, explicó.
Según el coordinador del CRID, las NETs suelen activarse cuando existen infecciones bacterianas y también provocadas por algunos virus, entre ellos el del chikunguña, que constituye la arbovirosis que más produce lesiones en tejidos. En algunas enfermedades autoinmunes también se concreta la activación de este mecanismo. “El gran problema reside en que las NETs son tóxicas para los patógenos, pero también para las células humanas, incluso más que los radicales libres de oxígeno y de nitrógeno.”
Los experimentos con pacientes pediátricos se llevaron a cabo en colaboración con el grupo de investigación de la Unidad de Terapia Intensiva del Hospitalde Clínicas de la FMRP-USP, encabezado por la profesora Ana Paula Carlotti. Al analizar muestras de pacientes acometidos por sepsis, los investigadores notaron que los neutrófilos del grupo pediátrico producían, in vitro, un 40% más NETs que los neutrófilos de los adultos. En ratones, dicho índice fue del 60%. Mediante modelos experimentales, el grupo procuró entender de qué manera actúa ese mecanismo inmunológico en la sepsis.
Consenso salud
La FDA aprueba indicación ampliada para tratamiento del síndrome del intestino corto para incluir niños
La FDA aprobó extender la indicación de la teduglutida de Takeda Pharmaceuticals (Gattex) para inyectar a pacientes pediátricos de 1 año o más con síndrome del intestino corto (SBS) que necesitan nutrición o líquidos adicionales de la alimentación intravenosa (IV), informó la compañía.
Los niños con SBS no pueden absorber suficientes nutrientes y líquidos de lo que comen y beben solos. Un objetivo del tratamiento con SBS es restaurar la capacidad del paciente para absorber nutrientes y reducir la dependencia a largo plazo del soporte parenteral (PS).
Según Takeda, la teduglutida es el primer y único medicamento que imita al péptido-2 similar al glucagón (GLP-2) que se produce de forma natural. La dosis recomendada de GATTEX tanto para adultos como para pacientes pediátricos es de 0,05mg / kg una vez al día mediante inyección subcutánea. No se recomienda el uso del kit GATTEX 5mg en pacientes pediátricos que pesen menos de 10kg.
En un estudio farmacodinámico en adultos, se demostró que la teduglutida mejora la cantidad de líquidos absorbidos por los intestinos.
En un estudio pediátrico de 24 semanas, la teduglutida ayudó a reducir el volumen diario de PS requerido y el tiempo empleado en administrar PS. Algunos niños lograron la libertad total de PS. Cincuenta y nueve pacientes pediátricos de 1 a 17 años de edad con SBS eligieron recibir teduglutida o atención estándar (SOC). Los pacientes que eligieron recibir el tratamiento con teduglutida fueron aleatorizados posteriormente de forma doble ciego a 0,025mg / kg / día (n = 24) o 0,05mg / kg / día (n = 26), mientras que 9 pacientes se inscribieron en el grupo SOC.
Fuente: Specialty Pharmacy Times
Lo más visto
- Covishield, la vacuna que India lanzó con Oxford-AstraZeneca
- El gobierno establece los requisitos para la producción de cannabis medicinal
- Anmat aprobó en el país la primera vacuna que protege contra el dengue
- Comunicación de Novo Nordisk: Diferencias en la indicación de Victoza® y Saxenda®
- Ibupirac declarado apto para celíacos